胃がん
胃がんとは
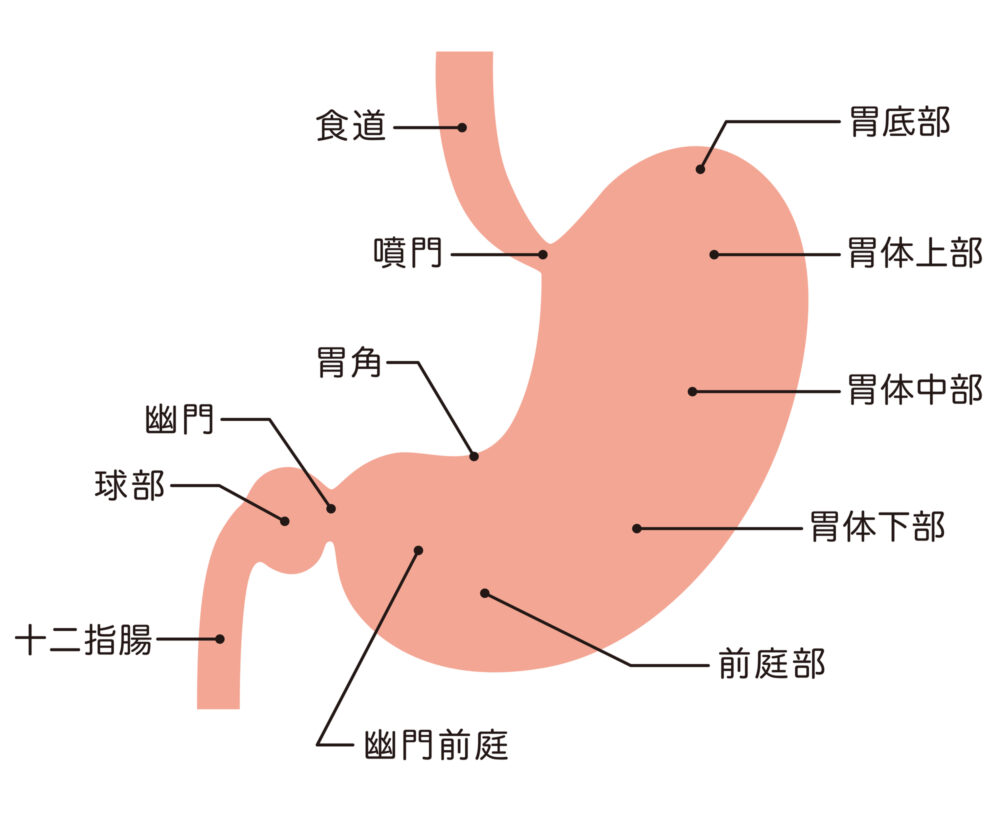 胃の壁は、内側から粘膜・筋層・漿膜(しょうまく)といった層で構成されています。
胃の壁は、内側から粘膜・筋層・漿膜(しょうまく)といった層で構成されています。
胃がんは、このうちの粘膜の細胞ががん化して発生します。がん細胞が増えるにつれ、筋層、漿膜と外側に向けて、その後はさらに大腸やすい臓、肝臓、横隔膜へと広がります。
胃がんは、初期症状の乏しいがんです。早期発見のためには、定期的な胃カメラ検査をおすすめします。
胃がんの原因
胃がんの原因としては、ピロリ菌感染、塩分の摂り過ぎ、野菜・果物の摂取不足、肥満、喫煙などが挙げられます。
ピロリ菌検査を受けたことがない方は、早めにピロリ菌検査を、そして陽性の場合には除菌治療を受けることをおすすめします。
ピロリ菌感染以外の原因についても、生活習慣を改善すれば排除可能です。生活習慣の改善は、生活習慣病だけでなく、胃がんや大腸がんなどの重大な病気の予防という意味でも大切なのです。
胃がんの前兆は?
症状について
胃がんには、特に前兆と呼べる症状はありません。そもそもが、初期症状に乏しいがんなのです。
よく「おなら」についてご質問いただきますが、基本的に胃がんを原因としておならが増えるということはありません。ただ、過敏性腸症候群、呑気症などを原因としておならが増えるということはありますので、気になる方はご相談ください。
胃がんの症状
- 胃やみぞおちの痛み
- 胃もたれ、胸焼け
- ゲップが増えた
- 吐き気
- 食欲不振、体重減少
- 吐血、タール便(黒い便)
- 貧血
胃がんの検査
胃がんが疑われる場合には、主に以下のような検査を行います。
血液検査
胃がんに伴う貧血・炎症の有無を調べる検査です。
腫瘍マーカーについて調べることもあります(ただし、初期の胃がんの場合、腫瘍マーカーはほとんど上昇しません)。
当院では、15分で結果が分かる検査機器を導入しており、即日検査結果をお伝えできます。
バリウム検査
(胃X線バリウム検査)
バリウムを飲んだ状態で行うレントゲン検査です。
近年は病変の早期発見に適した胃カメラ検査の普及により実施されることが少ないものの、スキルス胃がんについてはバリウム検査の方が適していることがあります。
胃カメラ検査
口または鼻からファイバースコープを挿入し、食道・胃・十二指腸の粘膜を観察します。
炎症や潰瘍、出血、がん、ポリープといった病変の早期発見が可能です。また、組織を採取して病理検査にかけたり、ピロリ菌検査を行ったり、止血処置を行ったりといったことも可能です。
当院では、専門医による苦痛の少ない胃カメラ検査を行っております。
CT検査・MRI検査
CT検査では、がんの深さ、周囲の臓器への浸潤、転移などを調べることができます。
MRI検査では、CT検査では難しいがんの広がりを把握することが可能です。
CT検査、MRI検査が必要な場合には、提携する病院へとご紹介します。
胃がんの治療
胃がんと診断された場合、主に以下のような治療が行われます。
内視鏡的切除
早期胃がんと診断され、3cm程度の大きさであれば、内視鏡的切除が可能です。
入院期間も1週間ほどで済みます。
提携する病院へとご紹介します。
手術
粘膜下までがんが広がり、付近のリンパ節を切除する必要がある場合には、「腹腔鏡手術」が行われます。小さな穴を4~5箇所にあけ、内視鏡で観察しながら、挿入した器具で胃やリンパ節を切除します。
進行がんに対しては、「開腹手術」が行われます。
代表的な手術方法には、胃全摘手術・幽門側胃切除術・噴門測胃切除術があります。
化学療法(抗がん剤治療)
通常、手術後には化学療法を組み合わせます。
がんの再発防止、延命に役立ちます。
近年ではHER2を標的とした抗HER2薬のトラスツズマブや、ヒト型ヒトPD-1モノクローナル抗体医薬品のニボルマブ(Ⓡ オプジーボ)も、第一選択肢となることがあります。
胃がんの余命・生存率
胃がんは、早期に発見できれば治癒率の高いがんです。多くの施設で、早期胃がんの5年生存率は90%を超えています。
ただ、進行胃がんになると、5年生存率は50%以下に、さらにステージ4になると10%以下にガクンと低下します。
胃がんの原因となるリスクを抱えている方、心配な方は、年に1度の胃カメラ検査で胃がんの早期発見・早期治療に努めましょう。
食道がん
食道がんとは
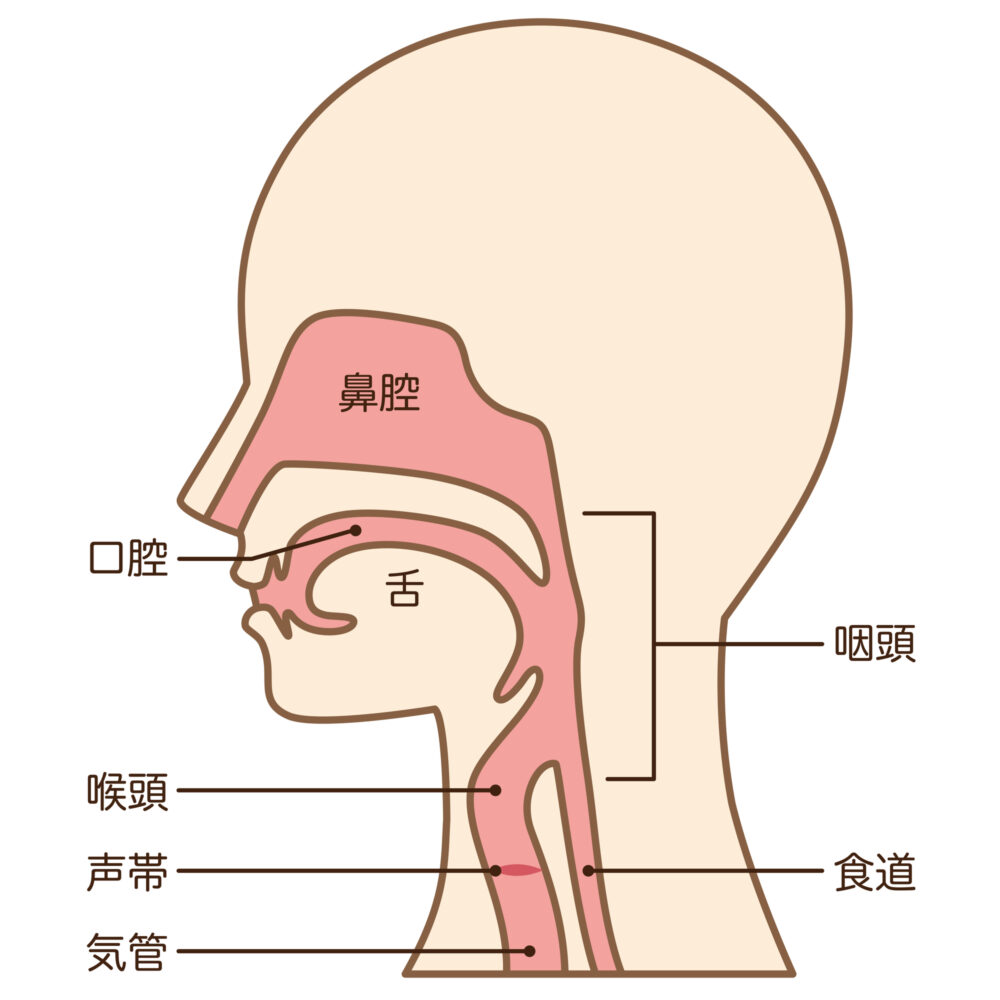 食道がんとは、のどを過ぎてから胃までの「食道」の粘膜で発生するがんです。
食道がんとは、のどを過ぎてから胃までの「食道」の粘膜で発生するがんです。
粘膜内に留まるものを早期食道がん、粘膜下層まで及ぶものを表在食道がん、さらにそれより深い層まで広がっているものを進行食道がんと呼びます。
放置していると、血管やリンパ管に浸潤したり、肺・肝臓・リンパ節・骨などへと転移したりと、広い範囲が蝕まれます。
食道がんの原因
食道がんの二大原因となるのが、飲酒と喫煙です。特にお酒を飲んで顔が赤くなる人、飲酒・喫煙の両方の習慣がある人は、食道がんのリスクが高くなります。
多量の飲酒と喫煙を行っていると、20歳代や30歳代の方でも食道がんを発症する可能性もあります。
その他、食生活の欧米化、果物・野菜の摂取不足、刺激物(アツアツの食べ物、辛い物など)の摂り過ぎなども、食道がんの発症へと影響するものと考えられます。
初期症状がない食道がんの
症状チェック
- のどの違和感、しつこい咳
- 食べ物がつかえる感じ
- 嗄声(声枯れ)
- 熱いものが胸にしみる
- ゲップが増えた
- 体重減少
- 背中の痛み
胃がんと同様、初期症状の乏しいがんです。上記のような症状が続く場合には、お早めに当院にご相談ください。
食道がんになりやすい人の
特徴
原因やリスク因子から考えると、以下のような方は、そうでない方と比べて食道がんになりやすいと言えます。
以下に該当する方は、年に1度は胃カメラ検査を受け、食道がんの早期発見に努めることをおすすめします。
- 50歳以上
- よくお酒を飲む人
- お酒を飲むとすぐに顔が赤くなる人
- 喫煙者
- バレット食道患者
- 食道アカラシア患者
※バレット食道とは…逆流性食道炎などにより食道の炎症が慢性化し、食道粘膜が胃粘膜のように変性してしまうことを指します。胃カメラ検査で発見できます。
※食道アカラシアとは…食道の機能異常を伴う病気です。はっきりした原因は分かっていません。胃カメラ検査で発見できます。
食道がんの検査
食道がんが疑われる場合には、主に以下のような検査を行います。
血液検査
炎症や貧血の有無を調べたり、進行の指標となる腫瘍マーカーを調べたりします。
ただし、初期の食道がんの場合、腫瘍マーカーはほとんど異常値を示しません。
当院では15分で結果が出る検査機器を導入しております。即日での検査結果のお伝えが可能です(腫瘍マーカーは検査結果判明まで約1日かかります)。
胃カメラ検査
口または鼻からファイバースコープを挿入し、食道、胃、十二指腸の粘膜を観察します。疑わしい病変を見つけたら、組織を採取して病理検査にかけ、確定診断を行うことができます。
当院では、専門医による鎮静剤を使った苦痛の少ない胃カメラ検査を行っております。
バリウム検査
バリウムを飲み、レントゲン検査を行います。
超音波内視鏡検査
超音波装置を備えた内視鏡を挿入し、食道がんの深さ、周囲の臓器への浸潤・転移の状態を確認します。
CT検査・MRI検査
がんの正確な位置の把握、転移の状況などを確認する場合には、CT検査やMRI検査が行われます。
これらの検査が必要になった場合には、提携する病院をご紹介します。
食道がんの治療
食道がんと診断された場合には、以下のような治療が行われます。
内視鏡的切除
早期の食道がんであれば、内視鏡(胃カメラ)を使った切除が可能です。
内視鏡的粘膜下層剥離術(ESD)、内視鏡的粘膜切除術(EMR)といった術式が選択されます。
手術
進行がんの場合には、手術が行われます。
食道とリンパ節の切除、食道の再建が必要になります。
化学療法(抗がん剤治療)・
放射線療法
手術前にがんを縮小させたり、手術が困難である場合には、化学療法や放射線療法が行われます。
近年では、ヒト型ヒトPD-1モノクローナル抗体医薬品のニボルマブ(Ⓡ オプジーボ)も選択肢となることがあります。
大腸がん
大腸がんとは
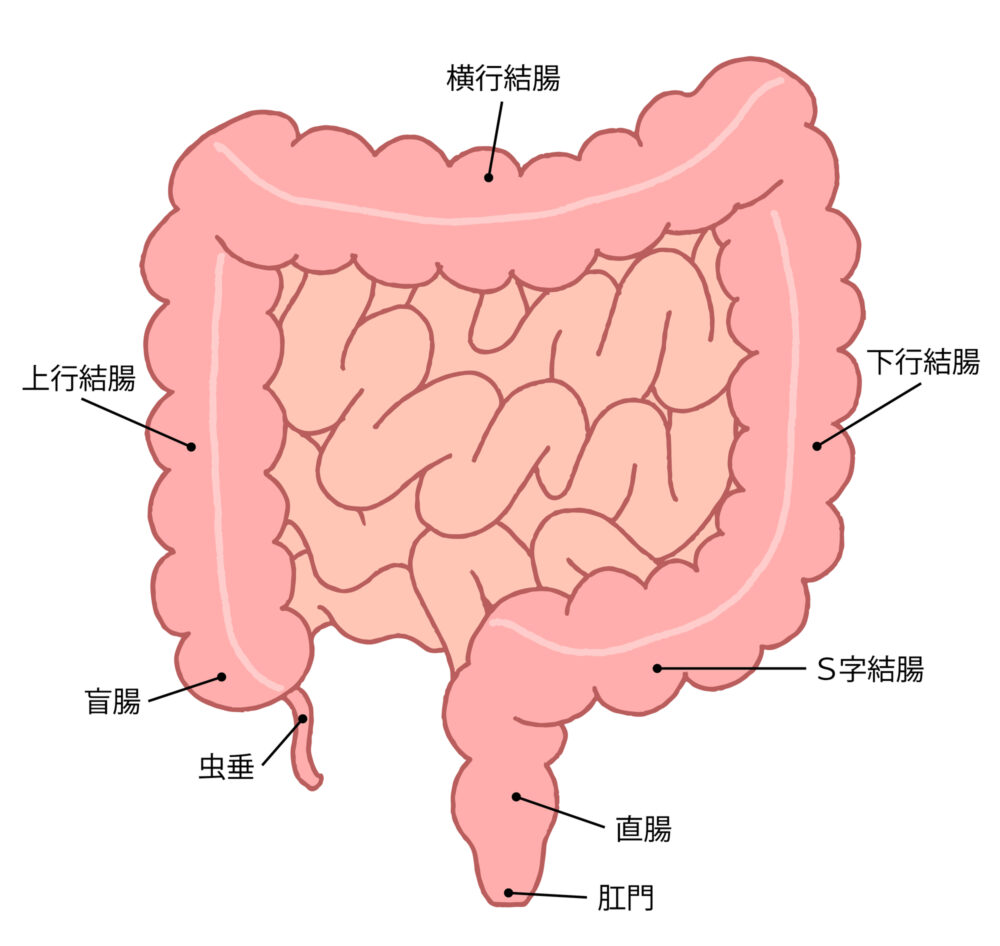 大腸がんとは、大腸の粘膜で発生するがんです。
大腸がんとは、大腸の粘膜で発生するがんです。
大腸がんは大きく、大腸ポリープががん化したものと、大腸粘膜から直接発生したものに分けられます。全体の90%以上を、ポリープががん化したものが占めます。
そのため、定期的に大腸カメラ検査を受け、がん化が懸念されるポリープを切除しておくことは、大腸がんの予防としてとても有効です。
なお、近年は女性が大腸がんになる数が増えていると言われています。便秘、食生活の欧米化、ストレス、飲酒などが影響しているものと思われます。
大腸がんの原因
大腸がんの原因は多様です。多くは、複数の原因が重なることで発症するものと考えられます。
具体的には、赤身肉や加工肉の摂り過ぎや食物繊維の不足(食生活の欧米化)、運動不足、飲酒、喫煙、肥満、ストレスなどが挙げられます。
また、家族歴との関係も指摘されています。血縁者に大腸がんや大腸ポリープの既往歴がある場合、大腸がんのリスクが高くなる傾向があります。
大腸がんだと
気づくきっかけは?
大腸がんに気づいたきっかけについて、ご紹介します。
便潜血検査
大腸がん検診などでも行われる「便潜血検査」では、便の中から肉眼では見えない量の血液を検出することができます。検査結果が陽性だった方全員が、精密検査として大腸カメラ検査を行うことを推奨されています。
血便
血便は大腸がんの代表的な症状です。大腸がんはより多くの栄養を得るため新生血管を作りますが、脆弱な血管であるため、便の通過などによって出血します。
腹痛
がんによって便の通りが悪くなり、腹痛が生じることがあります。長引く腹痛、繰り返される腹痛には注意してください。
便秘と下痢の繰り返し
便秘と下痢が繰り返される異常も、大腸がんの代表的な症状です。便秘だけ、下痢だけということもありますが、こういった便の異常が続く場合、注意が必要です。
貧血
大腸がんなどの消化管のがんから出血すると、貧血を起こすことがあります。ただ、必ずしもふらつきなどの症状を伴うとは限りません。貧血であるかどうかは、血液検査で分かります。
当院では、15分で結果が出る検査機器を導入しております。
体重減少
がんはタンパク質や脂肪成分の分解を促進します。食生活・運動習慣に変わりがないのに体重が減ったという場合には、受診が必要です。
腸閉塞
がんが大きくなると、腸管が塞がり、便が詰まってしまうことがあります。腹痛、嘔吐などの症状を伴います。一刻も早い治療が必要です。
大腸がんの症状チェック
- 血便、粘血便
- 便秘と下痢の繰り返し
- 便が細くなる
- 残便感
- 腹痛
- 貧血
- 体重減少
- 食欲不振
その他、便潜血検査で陽性であった場合も、自覚症状の有無に関係なく、必ず精密検査として大腸カメラ検査を受けてください。
大腸がんの検査
大腸がんが疑われる場合には、主に以下のような検査を行います。
便潜血検査
便を採取し、潜血の有無を確認します。簡単で費用が抑えられることから、大腸がん検診などでスクリーニング検査として行われます。
40歳以上の方は、毎年必ず便潜血検査を受けるようにしてください。
血液検査
貧血の有無を調べたり、腫瘍マーカーを測定したりします。ただし、初期の大腸がんでは腫瘍マーカーの値はほとんど上昇しません。当院では、15分で結果の分かる検査機器を導入しております。
大腸カメラ検査
大腸がんをはじめとする大腸の病気を早期発見する上で、現在もっとも有効な検査と言えます。
肛門からファイバースコープを挿入し、大腸全体の粘膜の炎症や潰瘍、出血、がん、ポリープの有無を調べます。
当院では、専門医が行う苦痛の少ない大腸カメラ検査を行っております。
CT検査
大腸がんの深さ、転移などを調べる場合には、CT検査が必要になります。
CT検査が必要になった場合には、提携する病院をご紹介します。
注腸検査
肛門から造影剤を注入し、レントゲン検査を行います。
大腸がんの位置、腸管の狭窄の程度などが分かります。
大腸がんの治療
進行の程度に応じて、以下のような治療が行われます。
早期がん
内視鏡的切除が可能です。
ただし、がんの大きさによっては、手術が必要になります。
進行がん
進行がんの場合には、手術が必要になります。
転移がある場合には、化学療法(抗がん剤・分子標的薬・免疫チェックポイント阻害薬)も行われます。
大腸がんは、使用できる薬が他の癌に比べて多いため、治療を継続することで生存期間を延ばすことが期待できます。
大腸がんの余命・生存率
大腸がんの5年生存率は、ステージIで94.5%、ステージIIで88.4%、ステージIIIで77.3%、ステージIVで18.7%となっています。
ステージⅠからⅢまでは徐々に、ステージⅣで急激に予後が悪くなることが分かります。胃がんや食道がんと同じように、定期的な内視鏡検査によって早期発見・早期治療に努めることが大切です。
すい臓がん
すい臓がんとは
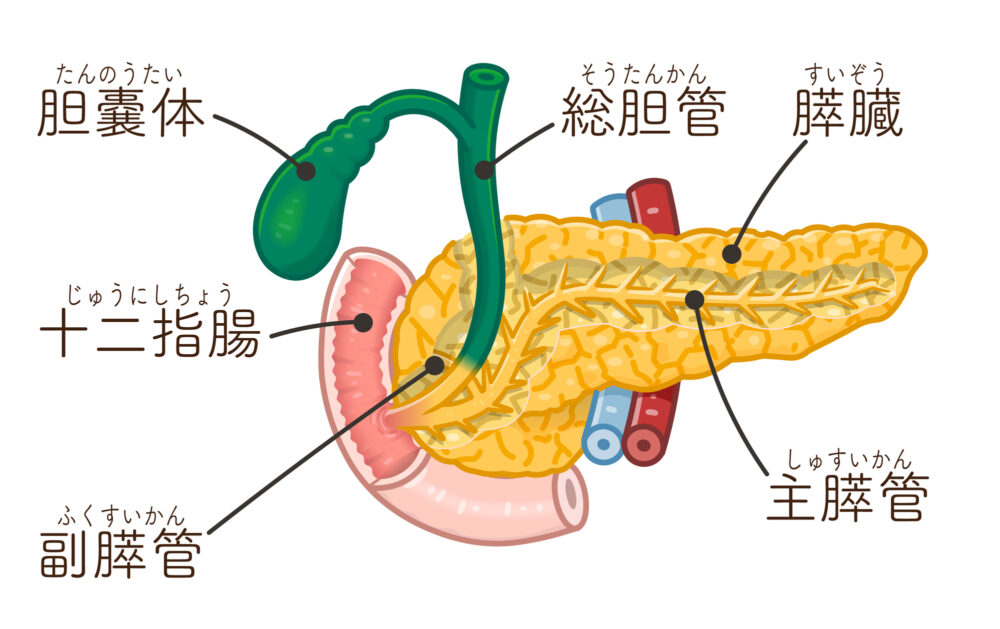 すい臓がんは、がんの中でも危険度の高い存在です。
すい臓がんは、がんの中でも危険度の高い存在です。
進行してもほとんど自覚症状が現れず、かつリンパ節や肝臓・肺へと転移しやすいため、死亡率が高くなっています。血液検査や超音波検査で少しでも異常が見られた場合には、速やかに精密検査を受け、早期発見につなげることが大切です。
すい臓がんの原因
すい臓がんの原因について、はっきりしたことは未だ解明されていません。
しかし、糖尿病、肥満、喫煙、飲酒などが発症に影響しているものと考えられます。また、慢性膵炎や膵管内乳頭粘液性腫瘍の既往がある方、すい臓がんの家族歴がある方は、そうでない人と比べるとすい臓がんのリスクが高くなります。
生活習慣病や生活習慣の乱れ、既往歴・家族歴においてリスクが高くなる人は、定期的に検査を受け、すい臓がんの早期発見に努めましょう。
すい臓がんの前兆は?
症状について
前述の通り、すい臓がんは自覚症状の乏しいがんです。
以下のような症状に気づいた場合には、放置せず必ずご相談ください。
すい臓がんの症状
- 腹痛
- 食欲不振
- 腹部膨満感
- 体重減少
- 黄疸(白目や肌が黄色くなる)
- 背中の痛み
すい臓がんの検査
すい臓がんが疑われる場合には、以下のような検査を実施します。
血液検査
血液中の膵酵素、腫瘍マーカーの測定などを行います。
当院では、最新の検査機器を導入しておりますので、15分後には結果をお伝えすることが可能です。
超音波検査
血液検査で少しでも疑わしい数値が検出されれば、一般的に次に超音波検査を行います。がんの位置・形態、まわりの血流の状況などを調べます。
当院では、専門の超音波エコー技師がすべての超音波検査を行います。
CT検査・MRI検査
がんの正確な位置や深さ、転移などについて調べる場合には、CT検査やMRI検査が行われます。
MRI検査では、「MR胆管膵管撮影(MRCP)」という画像描出がすい臓がんの臓器発見に役立ちます。
超音波内視鏡検査
超音波装置を備えた胃カメラを口から挿入し、その超音波を使ってすい臓を観察するという検査です。
検出率の高い検査です。
その他
上記以外の検査としては、PET検査、経皮経肝胆道造影検査などがあります。
すい臓がんの治療
手術
がんが主要な血管には及んでおらず、転移もない場合には、手術の適応となります。唯一の、完治する可能性がある治療です。
化学療法と組み合わせることもあります。
化学療法・放射線療法
がんが主要な血管を侵し、転移がある場合には、化学療法や放射線療法が選択されます。
分子標的薬や免疫チェックポイント阻害薬の選択肢も増えてきています。
すい臓がんの余命・生存率
5年生存率は、ステージIで49.5~54.1%、ステージⅡで21.9~23.8%、ステージⅢで6.0~7.7%、ステージⅣ1.2~1.6%でとなっています。
食道がん・胃がん・大腸がんと比較してみても予後は明らかに良くありません。ただこれらの数値はあくまで統計上のものであり、ある方の生存率・余命を決定づけるものではありません。
また、すい臓がんは生活習慣の改善によってリスクが下がることの期待できるがんです。まずは予防に努め、既往歴・家族歴などからリスクの高い人は定期的に検査を受けることで、早期発見・早期治療を目指しましょう。
消化器がん検診総合認定医の院長が、早期診断できるよう努めてまいります。







